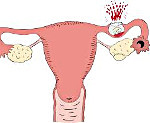
Трубная беременность – это патология гестации, характеризующаяся имплантацией плодного яйца в фаллопиевой трубе. Проявления зависят от срока и варианта прерывания беременности. Заболевание может протекать бессимптомно или сопровождаться болевым синдромом, кровянистыми выделениями из влагалища, внутренним кровотечением различной степени выраженности. Диагноз устанавливается на основании анамнестических данных, результатов гинекологического осмотра, ультразвукового исследования, оценки уровня хорионического гонадотропина крови. Лечение чаще хирургическое, при разрыве маточной трубы одновременно проводится интенсивная терапия.
Трубная беременность – наиболее распространённая форма внематочной беременности. Эктопическое расположение плодного яйца является одной из основных проблем практической гинекологии, частота встречаемости патологии составляет 1,5-6 случаев на 100 гестаций, на долю трубной нидации приходится 95-98,5%.
Пик заболеваемости регистрируется у женщин 28-30 лет. Прогрессирование беременности продолжается до четвёртой-двенадцатой (реже – двадцатой) недели, исходом у двух третей больных является трубный аборт, у остальных происходит разрыв маточной трубы.
Трубная нидация эмбриона является угрожающим жизни состоянием, её доля в структуре материнской смертности составляет около 7-8%.
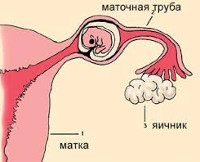
Трубная беременность
Трубная беременность имеет мультифакторную природу. К основным причинам её возникновения относятся нарушения транспортировки оплодотворённой яйцеклетки и имплантации эмбриона, обусловленные анатомическими или функциональными патологиями женской репродуктивной системы, изменением ферментной активности трофобласта. Среди наиболее значимых факторов риска выделяют:
- Патологии половых органов. 40-80% случаев эктопической беременности являются следствием острого или хронического сальпингита, влекущего нарушение проходимости фаллопиевых труб. Имплантация эмбриона к стенке трубы нередко обусловлена миоматозным поражением матки, трубным эндометриозом, овариальными образованиями, инфантилизмом полового аппарата, врождёнными пороками развития матки.
- Хирургические операции. Немаловажная причина нарушения транзита яйцеклетки – операции непосредственно на трубах (их перевязка, фимбриопластика). После оперативных вмешательств на органах малого таза, брюшной полости (например, аппендэктомии) может развиться спаечный процесс и, как следствие, сдавление труб, ослабление их перистальтики.
- Нейроэндокринные расстройства. Результатом нарушений гормонального статуса является изменение функциональной активности фаллопиевых труб, качества и количества синтезируемых трофобластом ферментов. Трубная эктопия бластоциста часто наблюдается на фоне дисбаланса женских половых гормонов и гиперандрогении, обусловленных заболеваниями яичников, надпочечников и гипоталамо-гипофизарной системы.
- Особенности контрацепции. Гестагенные оральные контрацептивы способствуют нарушению гравидарной трансформации эндометрия, ослабляют сократительную активность маточных труб. Длительное применение внутриматочного контрацептива приводит к изменению слизистой выстилки труб, что также повышает риск эктопической беременности.
К другим причинам тубарной беременности можно отнести возрастную инволюцию маточных труб (у женщин старше 40 лет), артифициальные аборты, психоэмоциональный стресс, иногда провоцирующий нарушения трубной перистальтики. Кроме того, трубная нидация является одним из основных осложнений ЭКО и других методов лечения бесплодия, предусматривающих применение гормональных индукторов овуляции.
В норме зрелая яйцеклетка после выхода из фолликула яичника захватывается фимбриальными ворсинами, находящимися в самом дистальном отделе фаллопиевой трубы, где происходит оплодотворение.
Затем под воздействием перистальтики стенок и мерцания ресничек эпителия трубы по истечении трёх-четырёх дней бластоциста передвигается к полости матки, после чего происходит прикрепление яйца к готовому его принять эндометрию.
Под воздействием неблагоприятных факторов передвижение зиготы может прекратиться на любом этапе, и имплантация происходит на соответствующем отрезке трубы.
При трубной нидации плодовместилище образовано с внутренней стороны эндосальпинксом, снаружи – мышечной и серозной оболочками трубы.
В отличие от матки, этот орган не приспособлен к вынашиванию плода ввиду слабой растяжимости, малой толщины мышечной ткани, отсутствия адекватной дифференцировки эпителия, достаточного кровоснабжения.
Таким образом, вследствие повышения давления, вызванного ростом эмбриона, и разрушительного воздействия трофобласта гестационный процесс неминуемо заканчивается самопроизвольным прерыванием.
Сроки прерывания зависят от величины просвета трубы, толщины мышечного слоя области прикрепления оплодотворённой яйцеклетки. Так, беременность в маточном отделе труб прогрессирует дольше ввиду наличия здесь достаточно толстой мышечной оболочки, хорошего сосудистого снабжения соединительной ткани. Имеется описание единичных случаев доношенной беременности, развившейся в этом отделе.
Прерывание может произойти с нарушением внутренней или наружной капсулы.
При повреждении внутренней капсулы (такой исход характерен для прикрепления бластоцисты в отдалённых от матки отделах) плодное яйцо изгоняется в брюшную полость с излитием небольшого количества крови под воздействием сокращений миосальпинкса.
Если эмбрион остался жизнеспособным, может развиться вторичная брюшная беременность. Повреждение наружной капсулы плодовместилища (обычно при беременности в проксимальных отделах) сопровождается перфорацией трубы с массивным кровотечением.
По клиническому течению выделяют прогрессирующий, неразвивающийся и прервавшийся вариант трубной беременности.
Прерывание процесса гестации может протекать по типу разрыва трубы (с нарушением целостности всех её слоёв) и трубного аборта (с разрушением внутренней капсулы плодовместилища) с изгнанием отторгнутого плодного яйца, его перемещением в полость живота, редко – в матку. По месту имплантации эмбриона в трубе различают следующие формы:
- Ампулярную. Плодовместилище располагается в ампулярном отделе маточной трубы, такая локализация составляет до 80% случаев трубной беременности. Нарушение этой формы чаще всего происходит по типу трубного аборта на шестой-двенадцатой неделе с изгнанием эмбриона в брюшное пространство.
- Истмическую. Вторая по распространённости (до 15-25%) форма, характеризующаяся нидацией в перешейке трубы, соединяющем ампулярный и маточный отделы органа. Исходом обычно является разрыв фаллопиевой трубы спустя четыре-шесть недель после оплодотворения.
- Фимбриальную. Эта разновидность локализации составляет 5% случаев трубной имплантации бластоцисты. Эмбрион прикрепляется к фимбриальным ворсинам её дистального отдела (воронки). Изгнание яйца на 6-12 неделе в абдоминальную полость происходит без разрыва наружной оболочки плодовместилища.
- Интерстициальную (интрамуральную). Наиболее редкая (1-2%) и опасная форма. Длится до 10-16 недель (иногда до пяти месяцев и более), завершается разрывом трубы или, намного реже, изгнанием эмбриона (плода) в маточную полость. Нарушение межуточной беременности сопровождается наиболее выраженным кровотечением.
Встречаются также переходные формы патологии – трубно-яичниковая, трубно-брюшная, маточно-трубная беременности.
К казуистическим случаям можно отнести двустороннюю трубную, а также гетеротопическую беременность при многоплодии, когда одна эмбриональная камера прикрепляется внутри фаллопиевой трубы, а другая имеет типичную маточную локализацию. Такое осложнение чаще является следствием применения вспомогательных репродуктивных технологий.
К субъективным признакам прогрессирования эктопической беременности относятся симптомы нормальной гестации (задержка менструации, нагрубание молочных желёз, изменение аппетита).
Тревожное проявление – кровомазание после задержки месячных, регистрирующееся у 75-80% пациенток с аномальным расположением эмбриона.
При начинающемся трубном аборте могут наблюдаться схваткообразные боли, продолжающиеся нескольких дней или недель, однако у большинства больных это патологическое состояние протекает бессимптомно.
https://www.youtube.com/watch?v=kiO5FDimPKs\u0026t=95s
Яркой симптоматикой, присущей картине острого живота и внутреннего кровоизлияния, сопровождается разрыв трубы.
Наблюдается резкая, иногда нестерпимая абдоминальная боль, вздутие живота, отхождение жидкого стула, холодный пот, общая слабость, обмороки и беспокойство, сменяющееся сонливостью и спутанностью сознания.
Выраженному болевому приступу могут предшествовать схваткообразные боли с нарастающей интенсивностью внизу живота.
Самым опасным осложнением трубной беременности является массивная кровопотеря, влекущая геморрагический шок, полиорганную недостаточность.
Более распространённое (у 90% больных) негативное последствие – обусловленный травматическим повреждением и внутрибрюшным кровотечением спаечный процесс в малом тазу, нередко приводящий к бесплодию.
Ещё один результат потери больших объемов крови – развитие некроза гипофиза и связанной с ним гипофизарно-гипоталамической недостаточности (синдрома Шихана).
Диагностика трубной беременности проводится гинекологом. Патологию можно заподозрить во время клинического осмотра по анамнестическим данным, объективным признакам (болезненному опухолевидному образованию в области придатков, цианозу вагинальных и цервикальных слизистых, несоответствию размера матки сроку гестации). К другим обязательным диагностическим методам относятся:
- Ультразвуковое исследование. Ультрасонография является основным методом выявления эктопической беременности (в том числе прогрессирующей). Особую ценность представляет трансвагинальное УЗИ, позволяющее визуализировать плодное яйцо уже на первых неделях гестации. Среди диагностических критериев заболевания – признаки гравидарной гиперплазии эндометрия при отсутствии эмбриона в матке, объёмное образование в области трубы, скопление жидкости позади матки.
- Гормональное исследование. Единственный специфичный биохимический маркёр внематочной беременности – бета-субъединица хорионического гормона человека (b-ХГЧ) в сыворотке крови. Если у пациенток с маточной беременностью регистрируется средний прирост b-ХГЧ на 63-66% за двое суток, то при развитии гестации вне матки у 83% женщин этот показатель составляет менее 50-53%.
Для уточнения диагноза дополнительно может назначаться МРТ малого таза, лапароскопия, биопсия эндометрия.
Дифференциальная диагностика проводится с внетубарной эктопической беременностью, угрожающим, начинающимся и неполным выкидышем при маточной беременности, аднекситом, пузырным заносом, опухолевыми образованиями матки и придатков, острой хирургической патологией (аппендицитом, перитонитом, холециститом, почечной коликой).
У больных с признаками внутрибрюшного кровотечения диагностические мероприятия включают оценку тяжести кровопотери и коагулопатии (измерение артериального давления, пульса, частоты дыхания, клинический анализ крови, коагулограмма, диурез). При геморрагическом шоке диагностика осуществляется в условиях операционной с привлечением реаниматолога, параллельно с интенсивной терапией.
Лечение (как хирургическое, так и консервативное) проводится в медицинском учреждении с обязательным наличием отделения реанимации и интенсивной терапии.
Показаниями к оперативному вмешательству являются нарушенная (прерванная, прерывающаяся) или прогрессирующая гестация с высоким (от 5000 единиц) уровнем b-ХГЧ.
При сниженных (до 1000 МЕ/л) показателях b-ХГЧ применяется выжидательная тактика ввиду высокой вероятности спонтанного регрессирования беременности.
- Хирургическая операция. В ходе операции выполняется гемостаз, удаляется плодное яйцо. Показания к тубэктомии – значительное повреждение трубы, сильное кровотечение, сохранность второй трубы, незаинтересованность в сохранении фертильности. В иных случаях можно ограничиться консервативным вмешательством (сальпинготомией, сегментарной резекцией с последующей пластикой, фимбриальной эвакуацией). При интрамуральной локализации выполняется гистерорезектоскопия, иссечение угла матки или гистерэктомия.
- Консервативное лечение. Направлено на подавление роста эмбриона (как основной метод) или оставшихся после органосохраняющей операции тканей трофобласта, проводится метотрексатом. В качестве самостоятельного метода показано при прогрессирующей эктопической беременности пациенткам с уровнем b-ХГЧ менее 1500-5000 МЕ/л и размером плодного яйца до 35 мм с целью сохранения репродуктивной функции.
- Интенсивная терапия. Начинается на догоспитальном этапе, затем осуществляется одномоментно с хирургическим вмешательством при массивной кровопотере, шоковом состоянии. Направлена на коррекцию гемодинамических и гемостатических нарушений, включает парентеральное введение растворов (плазмозаменителей, кристаллоидов), переливание донорской крови и её компонентов, интраоперационную реинфузию, применение вазопрессоров и антифибринолитиков.
Женщинам, желающим в дальнейшем реализовать репродуктивную функцию, после выполнения консервативных операций назначают реабилитационное лечение, предусматривающее создание искусственного гидроперитонеума, курсы антибиотиков и гидротубаций, физиотерапию. Длительность проведения реабилитационных мероприятий достигает полугода, в течение этого времени необходима надёжная контрацепция.
Летальность при трубной беременности составляет около 3,5 случаев на 10 000 эктопических нидаций.
Прогноз репродуктивного здоровья после перенесённой трубной беременности ближе к неблагоприятному – частота повторных случаев достигает 7-17%, до 50-70% женщин после хирургического лечения страдают вторичным бесплодием. Лучших результатов удаётся добиться при ранней диагностике и лечении на этапе развивающейся беременности.
Первичная профилактика заключается в рациональной контрацепции, тщательном обследовании и лечении до наступления беременности женщин с воспалительными гинекологическими заболеваниями, эндокринными расстройствами.
Мероприятия вторичной профилактики – наблюдение гинекологом беременных из групп риска с первых недель гестации и пациенток, недавно перенесших эктопическую беременность, послеоперационная реабилитация генеративной функции.
Внематочная беременность — Макаров И.О
Универсальный ультразвуковой сканер высокого класса, ультракомпактный дизайн и инновационные возможности.
При внематочной (эктопической) беременности плодное яйцо развивается вне полости матки: в брюшной полости, на яичнике, в маточных трубах, в шейке матки. В индустриально развитых странах средняя частота внематочной беременности составляет 1,2-1,7 % по отношению к общему числу беременностей.
В России внематочная беременность встречается в 1,13 случаев на 100 беременностей, или в 3,6 случаев на 100 родивших живых детей. В связи с тем, что эта аномальное расположение беременности, при ее развитии кровоснабжение плодного яйца формируется от места патологической имплантации.
По мере дальнейшего роста беременности создается риск разрыва органа, в котором развивается эктопическая беременность, в связи с тем, что только матка приспособлена для размещения развивающегося плода.
В случае несвоевременной диагностики и без адекватного лечения внематочная беременность может представлять опасность и для жизни женщины.
Кроме того, внематочная беременность может привести к бесплодию.
У каждой 4-й пациентки развивается повторная внематочная беременность, у каждой 5-6 возникает спаечный процесс в малом тазу, а у 3/4 женщин после оперативного лечения возникает вторичное бесплодие.
Чаще всего среди всех локализаций внематочной беременности встречается трубная беременность (97,7 %). При этом плодное яйцо располагается в ампулярном отделе трубы в 50 % наблюдений, в средней части трубы до 40 %, в маточной части трубы у 2-3 % пациенток и в области фимбрий трубы у 5-10 %.
Яичниковую, шеечную, брюшную, интралигаментарную и развивающуюся в рудиментарном роге матки беременность относят к редким формам внематочной беременности. Яичниковая беременность встречается в 0,2-1,3 % случаев.
Выделяют две формы яичниковой беременности: интрафолликулярную, когда оплодотворение зрелой яйцеклетки происходит внутри полости овулированного фолликула, и овариальную при которой имплантация плодного яйца происходит на поверхности яичника. Брюшная беременность наблюдается в 0,1-1,4 % случаев.
При первичной брюшной беременности плодное яйцо сразу имплантируется непосредственно на брюшине, сальнике, кишечнике или других внутренних органах брюшной полости. Вторичная брюшная беременность формируется, когда плодное яйцо попадает в брюшную полость из трубы.
Имеются сведения о возможности развития первичной брюшной беременности после ЭКО при лечении бесплодия у пациентки. Частота шеечной беременности составляет 0,1-0,4 %. При этом плодное яйцо имплантируется в цилиндрическом эпителии канала шейки матки. Ворсины трофобласта глубоко проникают в мышечную оболочку шейки, что приводит к разрушению ее тканей и сосудов и заканчивается массивным кровотечением.
К редким формам относится внематочная беременность в добавочном роге матки, составляя 0,2-0,9 % случаев. Несмотря на то, что имплантация плодного яйца в роге матки, с точки зрения топографической анатомии, характерна для маточной беременности, но клинические проявления идентичны таковым при разрыве матки.
Очень редко (0,1 %) встречается интралигаментарная внематочная беременность, когда плодное яйцо развивается между листками широкой связки матки, куда попадает (вторично) после разрыва стенки трубы в сторону брыжейки маточной трубы.
Редко наблюдается и гетеротопическая (многоплодная) беременность, когда в полости матки имеется одно плодное яйцо, а другое располагается за пределами матки.
Частота данной патологии возрастает в связи с использованием современных технологий вспомогательной репродукции (ЭКО) достигая в этих случая частоты 1 на 100-620 беременностей.
Причины и факторы риска развития внематочной беременности
- перенесенные воспалительные заболевания придатков матки (наиболее опасной в этом смысле является хламидийная инфекция);
- перенесенная ранее эктопическая беременность (риск вероятности повторной внематочной беременности возрастает в 7-13 раз);
- внутриматочная спираль;
- стимуляция овуляции;
- перенесенные операции на трубах;
- опухоли и опухолевидные образования матки и придатков;
- эндометриоз;
- генитальный инфантилизм;
- гормональная контрацепция;
- аномалии развития половых органов;
- перенесенные ранее аборты;
- применение вспомогательных методов репродукции.
На фоне перечисленных патологических состояний нарушается физиологическое продвижение оплодотворенной яйцеклетки в сторону матки.
Клинические проявления и симптомы
В большинстве случаев имеет место трубная беременность, которая чаще формируется в правой маточной трубе. Клиническая картина зависит от расположения плодного яйца, срока беременности, прогрессирует ли беременность или она прерывается. В последнем случае клинические проявления зависят от характера прерывания беременности — по типу трубного аборта или разрыва трубы.
Классическая клиническими признаками прервавшейся эктопической беременности являются: боль, задержка менструации и влагалищное кровотечение. Однако далеко не во всех случаях имеют место эти типичные проявления.
У пациенток с внематочной беременностью встречаются и некоторые другие симптомы, которые могут иметь место в ранние сроки и при маточной беременности: тошноту, увеличение молочных желез, слабость, схваткообразные боли внизу живота, боль в области плеча.
Симптомов, характерных только для прогрессирующей трубной беременности, не существует. У пациентки отмечаются точно такие же ощущения, как и при обычной прогрессирующей маточной беременности.
Однако при гинекологическом исследовании при прогрессирующей трубной беременности отмечаются следующие признаки: недостаточное размягчение матки и ее перешейка; слабовыраженный цианоз слизистых оболочек влагалища и шейки матки; сохранение грушевидной формы матки; отсутствие ранних признаков маточной беременности; в области придатков определяется опухолевидное образование, овальной или колбасовидной формы, мягкой или эластической консистенции; ограниченная подвижность и болезненность этого образования.
Трубная беременность обычно прерывается на 4-6-й неделе (значительно реже развивается до 8-недельного срока). Чаще трубная беременность прерывается по типу трубного аборта, что сопровождается схваткообразными болями, свидетельствующими о повреждении целостности плодного яйца.
Характерно внезапное начало боли, которая может сопровождаться жалобами на резкую слабость, головокружение, тошноту, потливость. Возможна также потеря сознания. Боли могут отдавать в задний проход, поясницу, ноги.
Обычно через некоторое время (несколько часов) после болевого приступа у 50-80 % пациенток из половых путей отмечается кровотечение или скудные темные, иногда коричневые кровянистые выделения. На ранних сроках эмбрион погибает, кровотечение прекращается, происходит рассасывание плодного яйца.
В более поздние сроки плодное яйцо целиком отторгается и, попадая в брюшную полость, может имплантироваться на различных органах, что может реализоваться в виде брюшной беременности. Однако чаще всего после отторжения плодного яйца кровотечение не прекращается, и клиническая картина зависит от выраженности кровопотери.
В большинстве случаев при трубном аборте не характерно наличие массивного внутрибрюшного кровотечения и острой анемии. Симптоматика стертая, течение заболевания обычно медленное, от нескольких дней до нескольких недель.
У каждой третьей пациентки нарушение внематочной беременности протекает по типу разрыва трубы, что сопровождается обильным кровотечением. У больных, как правило, отмечается резкая сильная боль внизу живота, отдающая в область прямой кишки, ключицу, подреберье. Имеет место резкое ухудшение состояния, слабость, холодный пот, потеря сознания, головокружение, тошнота, рвота.
При внешнем осмотре отмечается заторможенность, апатия; бледность кожи и слизистых оболочек; бледность или цианоз губ; холодный пот; одышка. Вследствие значительной кровопотери при внутрибрюшном кровотечении имеет место шум в ушах, мелькание «мушек» перед глазами, падение систолического артериального давления ниже 80 мм рт. ст.
Живот мягкий, умеренно вздут, определяется резкая болезненность в нижних отделах.
При влагалищном исследовании определяется цианоз или бледность слизистых оболочек влагалища и шейки; отсутствие наружного кровотечения; увеличенная и мягкая консистенция матки; резкая болезненность при смещениях шейки матки к лобку; отмечается сглаженность чаще одного бокового свода; опухолевидное образование тестоватой консистенции, выявляемое в области придатков.
Диагностика внематочной беременности
При прогрессирующей трубной беременности диагностика часто бывает затруднена. Следует ориентироваться на данные анамнеза (перенесенные заболевания, задержка менструации и т.п.), принимая во внимание факторы риска.
Наибольшие данные врачу удается получить при влагалищном исследовании. Большое значение для диагностики внематочной беременности и дифференциальной диагностики с другими заболеваниями имеет УЗИ.
Наиболее достоверным ультразвуковым критерием внематочной беременности является обнаружение расположенного вне полости матки плодного яйца с живым эмбрионом: визуализируется сердечная деятельность, а при сроке более 7 нед его двигательная активность. Однако частота подобных клинических ситуаций составляет не более 8 %.
Проведение прицельной пункции прямокишечно-маточного углубления под контролем УЗИ при подозрении на прервавшуюся беременность повышает эффективность исследования в 1,5-2 раза, позволяя своевременно диагностировать минимальное внутрибрюшное кровотечение.
Важное диагностическое значение имеет лапароскопия, которая позволяет визуально определить состояние матки, яичников, труб, объем кровопотери, локализацию эктопического плодного яйца, оценить характер течения беременности (прогрессирующая или нарушенная), а во многих случаях — провести оперативное лечение. Определение бетта-субъединицы хорионического гонадотропина в настоящее время является вспомогательным тестом выявления прогрессирующей беременности. Результаты этого теста имеют значение в совокупности с данными других исследований.
Внематочную беременность следует отличать от: прогрессирующей маточной беременностью малого срока; угрожающего и начавшегося аборта; кисты желтого тела с кровоизлиянием; апоплексии яичника; воспаления придатков матки; дисфункционального маточного кровотечения; перекрута ножки придаткового образования; нарушения кровообращения в узле миомы; острого аппендицита, перитонита.
Лечение внематочной беременности
Основным методом лечения внематочной беременности является хирургический. Однако в течение последних двух десятилетий все чаще используют методики минимально инвазивной хирургии с целью сохранения трубы и ее функции. Во всем мире лапароскопия при лечении больных с внематочной беременностью стала методом выбора в большинстве случаев.
Операцию со вскрытием брюшной полости обычно применяют для лечения тех пациенток, у которых имеются гемодинамические нарушения, а также при локализации плодного яйца в области рудиментарного рога матки.
Кроме того, такой доступ является предпочтительным для хирургов, не владеющих лапароскопией, и у больных, где лапароскопический доступ заведомо затруднен (например, при выраженном ожирение, наличии в брюшной полости значительного количества крови, а также при выраженном спаечном процессе в брюшной полости).
Выбор хирургического доступа и характера операции при трубной беременности зависит от общего состояния больной, объема кровопотери, выраженности спаечного процесса в малом тазе, локализации и размеров плодного яйца, качества эндоскопического оборудования и квалификации врача-эндоскописта.
Реабилитационные мероприятия после внематочной беременности должны быть направлены на восстановление репродуктивной функции после операции. К таковым относятся: предупреждение спаечного процесса; контрацепция; нормализация гормональных изменений в организме.
Для предупреждения спаечного процесса широко используют физиотерапевтические методы: переменное импульсное магнитное поле низкой частоты, низкочастотный ультразвук, токи надтональной частоты (ультратонотерапия), низкоинтенсивную лазерную терапию, электростимуляцию маточных труб; УВЧ-терапия, электрофорез цинка, лидазы, а также ультразвук в импульсном режиме. На время курса противовоспалительной терапии и еще в течение 1 мес после окончания рекомендуется контрацепция, причем вопрос о ее длительности решается индивидуально, в зависимости от возраста пациентки и особенностей ее репродуктивной функции. Безусловно, следует учитывать желание женщины сохранить репродуктивную функцию. Длительность гормональной контрацепции также сугубо индивидуальна, но обычно она не должна быть менее 6 мес после операции.
После окончания реабилитационных мероприятий, прежде чем рекомендовать пациентке планировать следующую беременность, целесообразно выполнить диагностическую лапароскопию, позволяющую оценить состояние маточной трубы и других органов малого таза. Если при контрольной лапароскопии не выявлено патологических изменений, то пациентке разрешают планировать беременность в следующий менструальный цикл.

Универсальный ультразвуковой сканер высокого класса, ультракомпактный дизайн и инновационные возможности.
Внематочная беременность
При внематочной беременности оплодотворенная яйцеклетка развивается вне полости матки.
За последнее десятилетие частота внематочной беременности возросла в 2-3 раза и составляет в индустриально развитых странах в среднем 12-14 на 1000 беременностей.
Внематочная беременность представляет серьезную опасность для здоровья и жизни женщины, так как в связи с отсутствием условий для развития она чаше всего прерывается на ранних сроках, сопровождаясь внутрибрюшинным кровотечением, и становится причиной «острого живота».
При несвоевременной диагностике, без оказания неотложной помощи внематочная беременность может стать одной из причин материнской смертности.
По локализации плодного яйца внематочная беременность подразделяется на трубную, яичниковую, брюшную, шеечную беременность.
Наиболее часто (98,5-99%) плодное яйцо имплантируется в различных отделах маточной трубы — ампулярном (60-95%), истмическом (15%), реже (1-3%) — интерстициальном (интрамуральном).
Совсем редко встречается яичниковая (0,1-0,7%), брюшная (0,3-0,4%) беременность, беременность в шейке матки (0,01%). К каузистическим наблюдениям относятся многоплодная и двусторонняя трубная беременность, сочетание маточной и внематочной беременности.
Этиология и патогенез. К причинам внематочной беременности относят замедление продвижения яйцеклетки или плодного яйца по маточной трубе и повышение активности трофобласта.
Изменению нормальной миграции яйцеклетки по маточной трубе способствуют воспалительные процессы в придатках матки, перенесенные В прошлом операции на органах брюшной полости и, прежде всего, реконструктивные операции на маточных трубах, следствием которых становятся структурные (образование спаек) и функциональные (изменение сократительной способности) нарушения в маточных трубах. Довольно часто встречающаяся внематочная беременность после экстракорпорального оплодотворения может свидетельствовать о значимости гормональных нарушений в патогенезе этого заболевания. Введение препаратов, содержащих прогестерон, замедляет перистальтику маточных труб и способствует имплантации плодного яйца до его попадания в полость матки. Нарушают перистальтику труб и тем самым повышают риск внематочной беременности следующие факторы: использование внутриматочных контрацептивов, эндометриоз маточных труб, эндокринные заболевания (патология щитовидной железы, надпочечников), стрессы, длительная послеродовая лактация.
Одной из причин внематочной беременности считается генитальный инфантилизм (длинные извитые маточные трубы с замедленной перистальтикой).
Риск эктопической беременности повышается при опухолях и опухолевидных образованиях в малом тазу (миома матки, опухоли и кисты яичника и др.), вызывающих механическое сдавление маточных труб.
Описаны случаи наружной миграции яйцеклетки, при которой женская гамета из яичника падает в маточную трубу противоположной стороны, проходя при этом более длинный путь.
Доказательством этому служит желтое тело в яичнике со стороны, противоположной трубной беременности.
Некоторые исследователи связывают возникновение эктопической беременности с преждевременным проявлением протеолитической активности трофобласта, которая приводит к нидации плодного яйца в стенку трубы.
Ворсины хориона, внедряясь в стенку маточной трубы и вырабатывая протеолитические ферменты, вызывают ее расплавление, истончение, а затем и разрушение со вскрытием стенок кровеносных сосудов.
В результате роста и развития плодного яйца в трубе прогрессирующая трубная беременность прерывается чаще на 6-8-й неделе по типу трубного аборта, когда плодное яйцо отслаивается от стенки трубы. Реже наблюдается разрыв трубы.
Достаточно редким исходом трубной беременности являются ранняя гибель и резорбция зародыша с образованием гемато- или гидросальпинкса. При полном трубном аборте, когда плодное яйцо целиком изгоняется в брюшную полость, оно обычно погибает, а затем подвергается обызвествлению и мумификации.
Яичниковая или брюшная беременность развивается при оплодотворении яйцеклетки сразу после ее выхода из яичника. Однако чаще возникновение брюшной и яичниковой беременности связывают с вторичной имплантацией жизнеспособного зародыша, попавшего из трубы вследствие трубного аборта, на поверхности печени, сальника, брюшине малого таза.
При шеечной беременности имплантация плодного яйца происходит в цервикальном канале первично или после его изгнания вместе с ворсинами хориона из матки.
Описаны казуистические случаи доношенной внематочной беременности (как правило, брюшной) с извлечением плода путем чревосечения. Плацента при этом чаще всего прикрепляется к сальнику или печени.
Одной из причин «острого живота» в гинекологии является прерывание трубной беременности по типу трубного аборта или разрыва трубы.
Клиника и диагностика трубного аборта.
Клиническая картина трубного аборта развивается длительно и определяется сомнительными (тошнота, рвота, изменение обонятельных и вкусовых ощущений, сонливость, слабость) и вероятными (нагрубание молочных желез, задержка менструации) признаками беременности, с одной стороны, и симптомами прерывания трубной беременности — с другой.
При задержке менструации, чаще на 2-3-й неделе, пациентки отмечают периодические приступы схваткообразных болей внизу живота с иррадиацией в прямую кишку, скудные темные кровяные выделения из половых путей. Кровяные выделения обусловлены отторжением децидуально измененной слизистой оболочки матки вследствие прерывания беременности.
Иногда задержку менструации женщина не отмечает, но в дни менструации из половых путей появляются скудные кровяные выделения. Болевые ощущения связывают с сокращением маточной трубы, в результате чего плодное яйцо частично или полностью отслаивается от ее стенок, происходит излитие крови из маточной трубы в брюшную полость.
Выраженность жалоб и общее состояние зависят от количества излившейся в брюшную полость крови и скорости кровопотери. При небольшой внутрибрюшной кровопотере общее состояние пациенток не страдает, боли могут быть ноющими, и незначительными. Иногда симптоматика настолько скудна, что выявить заболевание довольно трудно.
При поступлении в брюшную полость более 500 мл крови появляются сильные боли с иррадиацией в правое подреберье, межлопаточную область и ключицу справа (френикус-симптом). Нередко бывает слабость, головокружение, обморочное состояние, рвота. В анализах крови могут обнаруживаться снижение уровня гемоглобина, картина гипохромной анемии, сдвиг лейкоцитарной формулы влево, повышение СОЭ.
Диагностике помогают дополнительные методы исследования. Для распознавания внематочной беременности широко применяют ультразвуковое сканирование органов малого таза.
Результаты эхографического исследования необходимо рассматривать только в совокупности с данными других диагностических методик.
Абсолютным ультразвуковым признаком эктопической беременности является обнаружение плодного яйца с эмбрионом рядом с телом матки.
При подозрении на внематочную беременность рекомендуется определять уровень хорионического гонадотропина (ХГ) в крови, в динамике. Информативность исследования ХГ составляет 96,7%. При эктопической беременности титр ХГ нарастает медленнее, чем при маточной, и не соответствует сроку беременности.
Однако даже определение в динамике титра ХГ не всегда позволяет достоверно отличить внематочную беременность от осложненной маточной.
Прерывание любой беременности приводит к гибели хориона, прекращению выработки ХГ, поэтому отрицательный тест на беременность вовсе не исключает внематочной беременности.
До настоящего времени в клинической практике для диагностики эктопической беременности используют пункцию брюшной полости через задний свод влагалища, хотя при возможности проведения лапароскопии этот метод потерял свое значение. При эктопической беременности получают темную несворачиваюшуюся кровь с ворсинами хориона, всплывающими при помещении пункта в сосуд с водой.
Результаты пункции брюшной полости могут быть как ложноположительными при попадании иглы в сосуд параметрия или матки, так и ложноотрицательными при дефекте просвета иглы, небольшом количестве крови в брюшной полости, образовании сгустков крови или выраженном спаечном процессе в области придатков матки.
Кровь при пункции заматочного пространства можно обнаружить также при апоплексии яичника, разрыве паренхиматозных органов, рефлюксе менструальной крови, после выскабливания слизистой оболочки матки.
При подозрении на внематочную беременность диагностическое выскабливание слизистой оболочки матки с гистологическим исследованием эндометрия применяют для дифференциальной диагностики дисфункционального маточного кровотечения или неполного самопроизвольного аборта.
Наиболее точным методом диагностики эктопической беременности является лапароскопия, которая дает возможность визуально оценить состояние органов малого таза, в том числе маточных труб.
Клиника и диагностика разрыва трубы. Симптоматика разрыва маточной трубы достаточно яркая, обусловлена острым внутрибрюшным кровотечением и не создает каких-либо диагностических проблем.
Боль внизу живота появляется при полном благополучии (чаще резкая боль возникает на стороне «беременной» трубы), иррадиирует в прямую кишку, правую ключицу (френикус-симптом), нередко возникают тенезмы и жидкий стул. Наблюдаются «резкая слабость, затем потеря сознания, при большой внутрибрюшной кровопотере — геморрагический шок.
Больные апатичны, заторможены, отмечаются бледность кожных покровов и видимых слизистых оболочек, холодный пот, одышка. Пульс частый, слабого наполнения и напряжения, артериальное давление снижается.
Живот вздут, напряжен в нижних отделах, при пальпации выявляются резкая болезненность и симптомы раздражения брюшины, притупление перкуторного звука в отлогих местах живота, граница которого перемешается с изменением положения тела.
Гинекологическое исследование позволяет выявить цианоз слизистой оболочки влагалища, а кровяные выделения из цервикального канала нередко отсутствуют. При бимануальном исследовании обнаруживаются чрезмерная подвижность увеличенной, размягченной матки (симптом «плавающей матки»), резкая болезненность при смещениях шейки матки, нависание и выраженная болезненность заднего свода влагалища («крик Дугласа»). Ввиду яркой клинической картины разрыва маточной трубы необходимости в использовании дополнительных методов исследования обычно нет.
Клиническая картина прерывания редких форм внематочной беременности(яичниковой, брюшной или беременности в рудиментарном роге) мало отличается от клинической картины при прерывании трубной беременности и характеризуется большой внутрибрюшной кровопотерей. Окончательно диагноз устанавливают во время операции.
Прерывание внематочной беременности представляет серьезную опасность для здоровья женщины, поэтому очень важна своевременная диагностика прогрессирующей трубной беременности.
Клиника и диагностика прогрессирующей трубной беременности.Профилактика трубного аборта и разрыва трубы в большой мере заключается в своевременной диагностике и терапии прогрессирующей трубной беременности. Прогрессирующая трубная беременность не вызывает клиники «острого живота». По сути клиника прогрессирующей трубной беременности аналогична таковой при маточной беременности малых сроков.
У пациенток имеются сомнительные и вероятные признаки беременности (задержка менструации, нагрубание молочных желез, изменение вкуса, аппетита, обоняния и др.).
При двуручном влагалищно-абдоминальном исследовании отмечается несоответствие размеров матки сроку беременности, иногда определяется веретенообразное образование мягкой или эластической консистенции в области придатков матки, болезненное при пальпации. Однако при небольшом сроке беременности увеличение маточной трубы незначительное, поэтому обнаружить его не удается. Признаки маточной беременности чаще всего не выявляются.
Для диагностики прогрессирующей трубной беременности особую важность приобретают описанные ранее дополнительные методы исследования — ультразвуковое сканирование, определение уровня ХГ в крови, лапароскопия.
Лечение внематочной беременности заключается в остановке внутрибрюшного кровотечения оперативным путем, восстановлении нарушенных гемодинамических показателей и при необходимости реабилитации репродуктивной функции.
При установлении как прерванной, так и прогрессирующей внематочной беременности проводят экстренную операцию. Показанием к незамедлительной лапаротомии является геморрагический шок.
Наиболее часто при трубной беременности удаляют трубу (тубэктомия).
Однако в некоторых случаях при соответствующих условиях для сохранения репродуктивной функции выполняют органосохраняющие (консервативно-пластические) операции: выдавливание плодного яйца «milking» (при его локализации в фимбриальном отделе), туботомию — разрез маточной трубы в месте расположения плодного яйца с последующим его удалением (при небольших размерах плодного яйца), резекцию сегмента маточной трубы. Показаниями к тубэктомии служат повторная беременность в маточной трубе, подвергавшейся ранее консервативному вмешательству, рубцовые изменения в маточной трубе, нежелание иметь беременность в дальнейшем, разрыв маточной трубы, диаметр плодного яйца более 3,0 см. Следует отметить, что после органосохраняющих операций, в том числе при единственной маточной трубе, риск повторной эктопической беременности повышается. Однако частота маточной беременности после консервативно-пластических операций выше, чем после экстракорпорального оплодотворения.
При яичниковой эктопии плодного яйца производится резекция яичника в пределах здоровой ткани. Беременность в рудиментарном роге матки требует удаления рудиментарного рога.
Оперативное лечение при брюшной беременности нередко сопряжено с большими техническими трудностями и заключается по возможности в иссечении плодовместилища с проведением тщательного гемостаза.
Пациентки, перенесшие оперативное вмешательство в связи с внематочной беременностью, нуждаются в дальнейшем в восстановлении менструальной и генеративной функций.
После операции почти у половины женщин наблюдаются нейроэндокринные и вегетососудистые расстройства, а в последующем возникает бесплодие, возрастает риск повторной внематочной беременности.
Реабилитационные мероприятия заключаются в назначении антибактериальной терапии для профилактики воспалительного процесса, физиотерапевтических процедур, уменьшающих возможность образования спаек в малом тазу, препаратов железа, витаминов.
Немаловажное значение после операции по поводу внематочной беременности придается контрацепции, предпочтительно комбинированными оральными контрацептивами. Длительность предохранения от беременности не должна быть менее 6 мес. Консервативные методы лечения внематочной беременности.
В последние годы появились работы по консервативному лечению прогрессирующей трубной беременности. До настоящего времени нет единого мнения в отношении как лекарственных средств для консервативного лечения эктопической беременности, так и их доз, длительности назначения и методов введения.
Применяют локальные инъекции метотрексата, контролируемые трансвагинальным ультразвуковым мониторингом.
Однако этот метод довольно часто сопровождается осложнениями (кровотечение из мезосальпинкса) и может завершиться лапаротомией. В последние годы наметилась тенденция к использованию эндоскопического контроля.
Применение медикаментозных средств для лечения внематочной беременности под контролем лапароскопии возможно при размерах плодного яйца не более 2-3 см.
При лапароскопическом методе локального введения цитостатика, в отличие от ультразвукового, имеется возможность визуально оценить состояние маточной трубы, определить наличие или отсутствие эктопической беременности.
Лапароскопия позволяет наиболее точно определить безопасную точку прокола маточной трубы, а также в случае необходимости реально обеспечить гемостатические манипуляции. Динамическая лапароскопия обеспечивает каждодневный контроль за состоянием маточной трубы после введения медикаментозных препаратов.
Большинство авторов единодушны во мнении о том, что консервативные методы лечения эктопической беременности с применением медикаментозных средств могут быть перспективными, но многие положения при этом требуют дополнительного изучения. В современной практической гинекологии более изученным и приоритетным остается хирургический метод лечения внематочной беременности.