Когда женщина понимает, что больше не хочет иметь детей, есть много вариантов, чтобы предотвратить дальнейшую беременность. Перевязка труб – один из них. Однако этот популярный метод имеет серьезные побочные эффекты, о которых молчат врачи.
Для 36-летней Стейси Андервуд перевязка труб казалась отличным и практичным решением после рождения пятого ребенка. Но неприятные симптомы начались сразу же после процедуры.
«В течение шести-восьми часов после операции с моим телом произошло нечто странное. Как будто оно было шокировано», – вспоминает Стейси.
Через неделю начались озноб и ночная потливость. Обеспокоенная, она позвонила своему врачу, который рекомендовал молодой маме посетить отделение неотложной помощи, потому что они боялись, что у нее послеродовая преэклампсия.
Хотя тесты не выявили никаких проблем, женщина все еще чувствовала себя больной.
ЧТО ТАКОЕ СИНДРОМ ПОСЛЕ ПЕРЕВЯЗКИ ТРУБ, И КАКОВЫ СИМПТОМЫ?
Удивительное количество женщин рассказывают об осложнениях после перевязки маточных труб. В медицинском сообществе об этом знают, но до сих пор не могут найти объяснения.
Начиная с 1992 года женщины сообщают о том, что после перевязки труб они испытывают судороги, продолжительные менструальные кровотечения и кровотечения в середине цикла, усталость, мигрень, тошноту, депрессию, перепады настроения и потерю сексуального влечения.
«Я никогда не верну себя прежнюю», – рассказывает 35-летняя Кристен Хой из Нью-Джерси. «Моя первая менструация после операции … Я буквально упала на колени, и мне пришлось ползти в скорую, потому что кровь шла даже через тампон». С тех пор женщина испытывает тошноту, мигрень и ухудшение настроения.
«Я стала заметно более подавленной, – объясняет она. – И не могу избавиться от усталости».
Кристен знала, что после третьего ребенка она больше не хочет детей, и врачи сказали, что перевязка маточных труб работает лучше всего. Тем не менее, она получила мало предупреждений о побочных эффектах: «Они сказали мне: “С гормонами все будет в порядке. Ты даже не заметишь“».
Стейси и Кристен считают, что они столкнулись с синдромом после перевязки труб, и теперь борются, чтобы получить квалифицированную помощь.
– Я чувствовала и чувствую себя побежденной. Я выходила из больницы и плакала. Врачи меня не слушали, это душераздирающее чувство, – говорит Стейси.
В течение последних пяти лет ее состояние ухудшилось, кровотечения стали постоянными.
ЧТО ТАКОЕ ПЕРЕВЯЗКА ТРУБ?
Согласно последним статистическим данным Центров по контролю и профилактике заболеваний, более 13% женщин в возрасте 15-44 сделали перевязку маточных труб. Она постоянна, но не совершенна. Очень небольшой процент женщин может забеременеть после нее.
«Если вы передумаете, это трудно изменить», – говорит доктор Джон Харрис, доцент кафедры акушерства, гинекологии и репродуктивных наук медицинской школы Университета Питтсбурга.
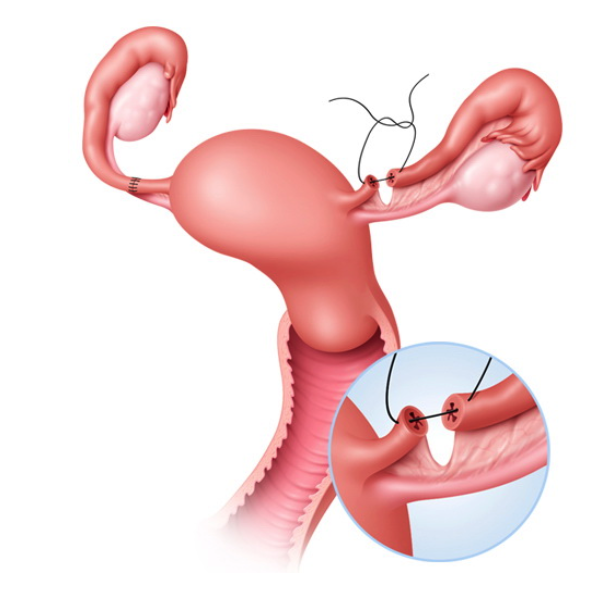
По данным Американского колледжа акушеров и гинекологов, при стерилизации маточных труб маточные трубы удаляют или разрезают и завязывают специальной нитью (закрывают лентами или зажимами, герметизируют электрическим током или блокируют рубцовой тканью). Цель операции – предотвратить попадание спермы в яйцеклетку.
Перевязка маточных труб не должна влиять на работу яичников или изменять количество гормонов, вырабатываемых женским организмом. Но врачи признают, что исследований о том, что происходит с женщинами после перевязки маточных труб, очень мало.
ЛЕЧЕНИЕ СИНДРОМА ПОСЛЕ ПЕРЕВЯЗКИ ТРУБ
Нет никакого теста или анализа на этот синдром. Симптомы начинаются через несколько недель или месяцев после процедуры. Врачи рекомендуют женщинам, испытывающим побочные эффекты после операции, проверить гормоны.
Нехирургические методы лечения, такие как гормональная терапия, оральные контрацептивы, лечение щитовидной железы или физиотерапия тазового дна, могут уменьшить симптомы. Но если ничего не помогает, лучше развязать маточные трубы.
А Кристен и Стейси просто хотят, чтобы врачи воспринимали их боль всерьез. И, чтобы было больше исследований по этой процедуре. Ведь не все одинаково хорошо переносят ее.
Источник: www.zen.yandex.ru
Источник: www.zen.yandex.ru
Искусственная инсеминация: все об этике, проблемах и проценте успеха
Оглавление
- Искусственная инсеминация: описание, показания и противопоказания
- Отличия искусственной инсеминации от ЭКО и естественного оплодотворения
- Какие этически проблемы возникают при искусственной инсеминации?
- Искусственная инсеминация: процент успеха и медицинские проблемы
Как и другие вспомогательные репродуктивные технологии, искусственная инсеминация помогла тысячам женщин по всему миру преодолеть бесплодие (свое или супруга) и обрести счастье материнства. Однако, у этой широко используемой в медицинской практике методики имеется немало противников.
Кто-то отвергает эту технологию по моральным или религиозным соображениям, другие – из-за низкой (по их мнению) эффективности и т. д. Неопытные пациенты могут довериться зачастую неаргументированному отрицательному мнению и лишиться единственной возможности победить недуг.
Поэтому имеет смысл разобрать более подробно проблемы искусственной инсеминации и степень их обоснованности.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Искусственная инсеминация: описание, показания и противопоказания
На сайте нашей клиники вы найдете подробную информацию о процедуре искусственной инсеминации, здесь же рассмотрим ее в общих чертах для лучшего понимания связанных с ней проблем. Эта вспомогательная репродуктивная технология проходит в несколько этапов:
- Врач под визуальным контролем вводит через влагалище и цервикальный канал в полость матки специальный гибкий катетер;
- Через полую трубку в матку подается порция тщательно отобранной и обработанной спермы донора или партнера/супруга пациентки;
- Катетер удаляется из половых путей, а в маточной полости происходит естественный процесс зачатия эмбриона.
Медицинскими показаниями к искусственной инсеминации являются ситуации, когда у женщины нормально функционируют механизмы оогенеза, зачатия и вынашивания ребенка, но имеются проблемы с доставкой спермы в полость матки:
- сексуальные расстройства (у одно или обоих партнеров), мешающие нормальному прохождению полового акта – вагинизм у женщин, эректильная дисфункция у мужчин;
- врожденные или приобретенные аномалии женской репродуктивной системы, препятствующие проникновению спермы в маточную полость – например, сужение или полное заращение цервикального канала, спайки и деформации влагалища;
- иммунологические бесплодие, при котором организм женщины вырабатывает антитела, убивающие сперматозоиды до того, как они попадут в полость матки и оплодотворят яйцеклетку.
Метод искусственной инсеминации используется и в тех случаях, когда причиной бесплодия являются репродуктивные нарушения у полового партнера (супруга). К ним относятся:
- сниженное качество спермы — малоподвижность сперматозоидов, их недостаточное количество или полное отсутствие в эякуляте;
- аномалии мужских половых органов – эректильная дисфункция, ретроградная эякуляция, гипоспадия и т. д.
Еще одной областью применения искусственной инсеминации донорским генетическим материалом является оплодотворение одиноких женщин и суррогатное материнство.
В этих случаях оно осуществляется даже при абсолютном репродуктивном здоровье пациенток.
В редких случаях к этой процедуре обращаются также по немедицинским (этическим, социальным) причинам – например, из-за неприятия сексуального контакта с мужчинами, гомосексуальной ориентации, религиозных убеждений.
Соответственно, противопоказаниями к проведению искусственной инсеминации являются расстройства женской репродуктивной системы, влияющие на механизмы оогенеза, зачатия, имплантации эмбриона:
- Врожденная или приобретенная непроходимость, отсутствие маточных труб, самой матки, яичников;
- аномальное развитие слизистой оболочки матки (эндометриоз);
- доброкачественная опухоль (миома) матки;
- острые или обостренные хронические воспалительные, инфекционные заболевания половых органов, общие гормональные и эндокринные расстройства, препятствующие репродуктивной функции.
Перед тем, как сделать искусственную инсеминацию для лечения бесплодия, женщина и ее супруг (сексуальный партнер) проходят комплексное медицинское обследование. По его результатам врач оценивает преимущества и риски этой процедуры для пациентки, шансы на успешное зачатие и вынашивание ребенка.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Отличия искусственной инсеминации от ЭКО и естественного оплодотворения
Эта процедура по своему принципу похожа на обычное оплодотворение через половой акт. Однако имеются и отличия:
- сперма полового партнера или донора проходит контроль качества и обработку для увеличения ее фертильности (что невозможно при половом акте);
- семенная жидкость вводится через катетер непосредственно в матку (при половом акте она сначала попадает во влагалище);
- искусственная инсеминация осуществляется в лечебном учреждении под контролем врача, пациентка и ее партнер (донор) проходят перед ней тщательное медицинское обследование.
Из-за того, что процедура является более контролируемой, при искусственной инсеминации шансы на успешное зачатие ребенка выше, чем при обычном половом акте.
Часто данную процедуру путают с экстракорпоральным оплодотворением (ЭКО). Несмотря на то, что в обоих случаях имеется медицинское вмешательство в репродуктивную систему женщины, искусственная инсеминация отличается в следующем:
- яйцеклетки не извлекаются из организма пациентки, а проходят естественный путь из фолликула в матку через маточную трубу;
- оплодотворение происходит в маточной полости, куда через катетер вводится спермы (при ЭКО зачатие осуществляется в инкубаторе);
- яйцеклетки не проходят контроль качества, сравнимый с таковым при экстракорпоральном оплодотворении;
- при искусственном осеменении редко используется гормональная стимуляция яичников (для ЭКО это стандартная процедура).
Таким образом, экстракорпоральное оплодотворение представляет собой более контролируемый процесс с большей степенью медицинского вмешательства. Из-за этого вероятность наступления беременности при искусственной инсеминации ниже в сравнении с ЭКО (25% против 30-40% с одной попытки).
Какие этические проблемы возникают при искусственной инсеминации?
С самого начала применение искусственной инсеминации столкнулось с рядом этико-правовых вопросов и, как следствие, с критикой. Рассмотрим основные аргументы скептиков и контраргументы их оппонентов в отношении этой ВРТ.
Разрушение института семьи. Искусственная инсеминация спермой донора подразумевает, что фактическим отцом ребенка становится не законный супруг, а чужой человек. Притом донор впоследствии никак не участвует в его воспитании. Это противоречит устоявшимся в обществе понятиям о браке, семье и родительском долге.
В частности, зачатый с помощью донорской спермы ребенок автоматически (пор мнению скептиков) становится внебрачным. Донорство является вынужденной мерой, применяемой с согласия обоих законных супругов.
Кроме того, законный супруг, хоть и не является генетическим отцом, берет на себя полную моральную и правовую ответственность за ребенка, тем самым реализуя родительский долг.
Нарушение прав женщин. Этот аргумент касается использования искусственной инсеминации в суррогатном материнстве.
После того, как суррогатная мать выносила и родила ребенка, она по договору должна отдать его своим клиентам, даже если испытывает к нему искреннюю родительскую привязанность.
Сурмама добровольно предоставляет свои услуги и, следовательно, полностью осознает последствия еще до своей беременности. А потому не имеет морального права претендовать на статус юридического родителя.
Евгеническая практика. Имея возможность выбирать донора спермы для искусственной инсеминации, женщина может в определенной степени контролировать качества будущего ребенка.
Таким образом нарушается принципы ненанесения вреда и справедливости – дети от «неподходящих» доноров имеют меньше шансов родиться.
Контраргумент сторонников ВРТ заключается в том, что женщина точно так же выбирает себе в половые партнеры и супруги мужчину, соответствующего ее критериям. Разница между ним и донором сводится лишь к характеру их взаимоотношений с будущей матерью.
Очевидно, что некоторые из этических проблем искусственной инсеминации носят сугубо юридический характер и могут быть преодолены путем совершенствования законодательства и/или общественного мнения. В то же время часть критики основывается на иррациональных предпосылках, что не позволяет разрешить такие противоречия в рамках существующих моральных и религиозных устоев.
Искусственная инсеминация: процент успеха и медицинские проблемы
Одним из поводов для критики этой ВРТ является сравнительно низкий показатель ее эффективности.
В большинстве случаев при искусственной инсеминации в клинике шанс на успешное зачатие в одном менструальном цикле составляет в среднем 25%.
Это превышает вероятность наступления беременности при обычном половом акте (10-15% у здоровых родителей), но уступает эффективности ЭКО (40-50%, при использовании ИКСИ и других дополнительных методик – до 60-70%).
Однако, несмотря на сравнительно невысокую результативность, искусственная инсеминация имеет ряд преимуществ:
- При сравнении эффективности этой процедуры с обычным половым актом необходимо рассматривать последний не у здоровых людей, а у страдающих бесплодием – то есть принципиально не способных зачать естественным образом. Кроме того, при традиционном сексуальном контакте затруднительно контролировать качество спермы, наличие или отсутствие заболеваний, мешающих зачатию.
- Имея меньшую результативность по сравнению с ЭКО, искусственная инсеминация выигрывает в безопасности. В частности, она не подразумевает использования гормональных препаратов для стимуляции яичников или контроля овуляции, что снижает медикаментозную нагрузку на организм и исключает связанные с ней осложнения. Кроме того, при этой процедуре не применяется пункция фолликулов, что уменьшает риск инфекций, травм и воспалительных процессов в половых органах.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Таким образом, искусственная инсеминация женщины является приемлемым, достаточно эффективным и одновременно безопасным методом лечения бесплодия. Несмотря на имеющиеся юридические и моральные проблемы, она успешно применяется в мировой медицинской практике и дает шанс стать родителями людям, которые в обычных условиях такой возможности полностью лишены.
Можно ли забеременеть после стерилизации. Клиника МАМА
Стерилизация — это самый радикальный и крайне эффективный метод контрацепции. К нему прибегают женщины, которые не хотят беременеть в будущем, и те, кому противопоказано вынашивать ребенка. Но если ситуация изменится, можно ли восстановить репродуктивную функцию?
В чем суть стерилизации? Беременность наступает, если яйцеклетка во время овуляции выходит из яичника, в маточной трубе встречается со сперматозоидом и дальше, уже оплодотворенная, спускается в матку, где закрепляется и продолжает развиваться.
При стерилизации маточные трубы делают непроходимыми (разрезают, стимулируют образование спаек и т. д.), и яйцеклетка не может выйти в матку, а сперматозоиды не могут к ней попасть.
Стерилизация — один из самых надежных методов контрацепции: вероятность забеременеть в течение года составляет меньше 1 процента.
Однако зачастую это внематочная беременность (в трети случаев, причем риски повышаются у женщин, прошедших стерилизацию до 30 лет, и тех, кто выбрал биполярную коагуляцию).
Но если женщина передумала, если диагноз, который был противопоказанием к вынашиваю ребенка, снят, может ли она забеременеть? В этом случае есть два пути:
Что нужно учитывать при выборе из этих двух методов?
Возраст
После 35 лет вероятность наступления беременности уменьшается: овуляции происходят реже, качество яйцеклеток падает. Поэтому мировая практика такая: женщинам в этом возрасте после стерилизации показано экстракорпоральное оплодотворение.
В протоколе ЭКО выбираются лучшие яйцеклетки, культивируются эмбрионы, а затем те, которые смогли дожить до пятого дня, переносятся в матку.
В клинике МАМА для повышения частоты беременностей у женщин старше 35 лет используются запатентованные среды, которые помогают эмбрионам стать сильнее. А ближе к 40 годам понадобится и андрогенный прайминг.
Андрогенный прайминг — это терапия гормонами (гормональный уровень падает и нужно замещение лекарствами). Препараты гормона тестостерона способствует получению большего количества яйцеклеток во время программы ЭКО и более частому наступлению беременностей.
В исследованиях было показано, что до 35 лет частота беременностей после ЭКО и хирургического восстановления проходимости маточных труб примерно одинаковая. (По имеющимся данным, непроходимость труб не влияет на эффективность экстракорпорального оплодотворения.)
Длина маточных труб
Чтобы после операции маточные трубы функционировали нормально и обеспечили максимально возможные шансы забеременеть, они должны быть больше 4 см. В норме их длина — 10 см. Но при стерилизации и восстановлении проходимости их зачастую требуется урезать (насколько — зависит от выбранного метода стерилизации). Если у женщины моложе 35 лет длина труб меньше 4 см, ей рекомендуют выбрать ЭКО.
Стоимость
Хирургическое восстановление проходимости маточных труб дешевле ЭКО. Но решить, что лучше для семейной ситуации можно, только совместно со специалистом по бесплодию — репродуктологом.
- Время
- Время, прошедшее между стерилизацией и желанием восстановить репродуктивную функцию, напрямую влияет на успешность того или иного метода.
- Если у вас остались вопросы о том, как забеременеть после стерилизации, вы можете обратиться к нашему врачу онлайн или записаться на прием по телефону +7 (495) 921-34-26.
Сделайте первый шаг — запишитесь на прием!
Стерилизация маточных труб лапаротомическая
Планирование семьи позволяет людям выбирать, сколько у них будет детей и когда они появятся на свет. Инструментами планирования являются использование контрацепции, диагностика и лечение мужского и женского бесплодия.
Современная медицина подарила женщинам возможность самостоятельно решать, наступит ли у них беременности и какой интервал между рождением детей для них предпочтительней.
Это благотворно сказывается на здоровье и благополучии семейных пар.
Процедура как женской стерилизации (перевязки труб), так и мужской (вазэктомия) является одним из методов контрацепции и способом планирования семьи. Статистика указывает на то, что правильное использование современных методов предохранения снижает количество искусственных абортов, в том числе нелегальных.
Медицинская стерилизация имеет один из самых низких индексов Перля, что говорит о её высокой эффективности. Восстановление длится около двух недель. Обычно применяется общий наркоз, поэтому следует сдать все необходимые анализы, а также убедиться, что вы в данный момент не беременны. В то же время у этой процедуры есть свои подводные камни, которые мы рассмотрим ниже.
Я могу воспользоваться стерилизацией?
Министерство здравоохранения РФ накладывает некоторые ограничения на применение стерилизации.
Операцию разрешается проводить:
- лицам старше 35 лет;
- лицам, имеющих двух или более детей;
- людям с определенными заболеваниями и состояниями из прилагающегося к Приказу списка (к ним относятся, например, разрыв матки, несколько операций кесарево, серьезные сердечно-сосудистые заболевания, тяжелая форма диабета и т.д.)
Если ваше заболевание не входит в перечень, вы имеете право пройти комиссию, состоящую из акушера-гинеколога, врача той специальности, в ведении которой находится ваша болезнь и заведующего отделением мед учреждения.
Законная процедура стерилизации носит исключительно добровольный характер, никто не вправе принуждать вас к её прохождению. Даже в случае с лицами, которые признаны недееспособными, направление на стерилизацию выдается только на основании решения суда.
Стерилизация это необратимо?
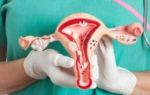
Этот метод заявляется как необратимый. В действительности это не вполне так. Современные достижения в микрохирургии позволяют восстановить проходимость труб при их малой травматизации.
Но успех будет зависеть и от метода стерилизации, и от индивидуальных особенностей пациентки. Процент успешной реконструкции трубной проходимости варьируется от 60% до 80%.
Поэтому врачи предпочитают преподносить эту процедуру как необратимую, поскольку нет гарантии последующей возможности забеременеть.
Я точно больше никогда не забеременею?
Индекс Перля для хирурической перевязки фалопиевых труб у женщин составляет 0,1. Это значит, что на 1000 женщин в течение первого года после операции может быть одна забеременевшая. К сожалению, не существует стопроцентно эффективных методов контрацепции. Но после стерилизации чрезвычайно низкий показатель незапланированных беременностей, надежней может быть только воздержание.
Не начнутся ли после этого проблемы со здоровьем, снижение либидо, резкое старение кожи?
Довольно распространено заблуждение, что после перевязки труб перестанут вырабатываться женские гормоны. А ведь они не последнюю роль играют для состояния кожи, волос и фигуры. В действительности, операция никак не затрагивает яичники — основной поставщик женских половых гормонов. Ваша внешность никак не изменится после стерилизации.
Что делать, если я соответствую одному из критериев (например наличие 2+ детей), но врач отказывает провести стерилизацию?
Если врач безосновательно просто отказывается проводить операцию, вы имеете право попросить оформить причину отказа в письменном виде. После этого вы можете написать заявление главврачу учреждения.
Один экземпляр передаете ему, а второй заверяется печатью в регистратуре, чтоб у вас было подтверждение, что заявление принято. Если заявление не брать отказываются, его можно отослать в учреждение по почте.
Задайте нам вопрос и мы обязательно на него ответим
Беременность после лапароскопии: каковы шансы, особенности, через сколько может наступить зачатие
Сегодня методика в большинстве случаев позволяет избежать удаления органа. Это ее главное достоинство. Другие плюсы лапароскопии в гинекологии:
- одновременно это лечебно-диагностическая процедура;
- при диагностике позволяет увидеть то, что не показало обследование, сразу провести лечение;
- относится к щадящим органосохраняющим способам хирургического вмешательства;
- занимает минимум времени;
- возможность естественной беременности выше, чем после лапаротомических операциях;
- сокращена реабилитация, она проходит намного легче. Женщины быстрее возвращаются к обычному образу жизни;
- высокоточность и результативность;
- небольшой риск осложнений;
- незначительная вероятность повреждения соседних тканей, как при абдоминальном доступе;
- практически не возникает послеоперационных кровотечений;
- на теле не остаются рубцы, как после лапаротомии.
Процент беременности после лапароскопии по разным статистическим данным высокий – от 80% до 99%.
Показания
- миоматозные узлы;
- непроходимость фаллопиевых труб, определение ее степени;
- внематочная беременность;
- кистозные образования на яичниках;
- спаечный процесс;
- бесплодие;
- изучение строения половых желез и матки при подозрении на анатомические дефекты;
- эндометриоз;
- противопоказания для лапаротомической операции на органах малого таза;
- хронические тазовые боли;
- контроль над проведенным ранее лечением.
Если не получается выяснить, почему не наступает беременность, то часто используется лапароскопия, как лечебно-диагностический метод. Зачастую за один раз удается установить причину бесплодия, устранить ее. Иногда лапароскопическая диагностика необходима перед выполнением экстракорпорального оплодотворения. Так, при эндометриоидных очагах шансы на успешное ЭКО после операции существенно повышаются. Лапароскопия информативнее ультрасонографии и гистероскопии, поэтому к ней часто прибегают для уточнения диагноза.
Запрещается лапароскопический доступ при сердечно-сосудистой и легочной декомпенсации, нарушениях свертываемости крови, тяжелом ожирении, диафрагмальной грыже, ОРВИ.
Ранее абсолютным противопоказанием являлась беременность. Сейчас при гестации лапароскопию проводят нередко. Самые распространенные показания – болезни желчного пузыря, требующие холецистэктомии (до 48%), резекция придатков (28-43%), аппендэктомия (16%). Результат и прогнозы хорошие. Лапароскопия при беременности необходима в таких случаях:
- перекрут яичника в I триместре (1:5000);
- доброкачественная киста (обнаруживается у одной из 80-ти беременных). Однако число проведенных операций составляет 1:600, поскольку чаще возникает киста желтого тела, рассасывающаяся самостоятельно;
- злокачественное новообразование;
- некроз миомного узла (редко).
При беременности прибегают к ургентной лапароскопии из-за опасности малигнизации (1-8%), перекрута или разрыва с кровотечением (10-42%), преждевременных родов.
Подготовка
Перед лапароскопией пациентка проходит врачебный осмотр, изучается ее анамнез и медицинская карта, сдает базовые анализы:
- кровь, моча;
- коагулограмма;
- биохимия;
- RV, ВИЧ, гепатит;
- ФЛГ, ЭКГ;
- ультрасонография (трансвагинальная или абдоминальная);
- кольпоскопия;
- мазки с шейки на онкоцитологию и микрофлору.
Если по результатам возникли подозрения на другие заболевания, то назначается дополнительное обследование. Это может быть полимеразная цепная реакция (ПЦР), МРТ, биопсия. Если ПЦР показало инфекцию, то лапароскопию откладывают до выздоровления, поскольку острое или хроническое воспаление с стадии обострения является временным ограничением к процедуре.
Если на магнитно-резонансной томографии выявлены метастазы или первичный раковый очаг другой локализации (не в репродуктивной сфере), то для лечения выбирается совсем другой подход. Беременность может наступить после успешного устранения не метастатического рака или доброкачественной опухоли.
Биопсионный материал из подозрительной области берется в ходе самой лапароскопии.
Готовиться нужно, как к любому вмешательству: не употреблять продукты, повышающие газообразование, накануне очистить кишечник с помощью клизмы. Сроки планового выполнения – за 7-10 дней до предполагаемой овуляции.
Проведение
Лапароскопия выполняется поэтапно:
- Вводится наркоз. Заранее пациента консультирует анестезиолог, выясняет склонность к аллергическим реакциям, подбирает дозировку анестетика.
- Делается 2-4 тонких разреза в надлобковой и пупочной зоне для введения через них инструментария, микровидеокамеры. Брюшную область предварительно наполняют углекислым газом для ее «отодвигания» (пневмоперитонеум), расширения операционной области для улучшения визуализации.
- С помощью манипуляторов врач управляет инструментами, следя за процессом на экране.
- После устранения проблемы, детального осмотра оперируемого органа, всего пространства около него, лапароскоп извлекают. Проколы ушивают или только обрабатывают антисептиком с накладыванием стерильной повязки без швов.
Весь операбельный процесс отображается на мониторе, контролируется компьютерной системой. Это почти исключает ошибки при лапароскопии, которая занимает не больше часа. Кровопотери нет или она минимальна – до 15 мл.
Через несколько часов при нормальном самочувствии можно покинуть стационар.
С помощью лапароскопии можно удалить миому матки, кисты яичников, рассечь спайки, восстановить проходимость яйцеводов, сделать ревизию детородных органов – все, что поможет привести к здоровой беременности.
Реабилитация
Когда лучше всего планировать беременность после лапароскопии – стоит обсудить с лечащим врачом.
Обычно на подготовку уходит несколько месяцев, если все прошло удачно, нет осложнений, а контрольная диагностика показывает удовлетворительные результаты.
Если лечение было не только оперативным, но также терапевтическим, например, назначались гормоны, то может уйти больше времени на восстановление гормонального баланса и готовность женского организма к благоприятному исходу беременности.
После лапароскопии могут появиться боли в месте надрезов, но обычно сильно они не беспокоят. Можно принять обезболивающую таблетку, другого специального лечения не нужно.
Если только болевой синдром не проходит несколько дней и переносится тяжело, следует прийти к хирургу на осмотр. Болезненность в пояснице, зоне надплечий, вздутие живота обусловлены использованием газа при проведении лапароскопии. За 2-3 дня эти неприятные ощущения пройдут самостоятельно.
Тошнота, позывы к рвоте, временное ухудшение аппетита чаще связаны с применением общей анестезии. Эти симптомы быстро уйдут. Послеоперационные швы снимают на 5-7-е сутки, проколы затягиваются без последствий. Первые месяц-два после лапароскопии на их месте могут наблюдаться темно-красные шрамы которые постепенно бледнеют, затем почти исчезают.
На коже могут остаться только маленькие точки. Это крайне важно для женщин в плане эстетики. После лапаротомии остается большой рубец, а рубцевание ткани может привести к появлению спаек. Если шов мокрый, долго не сохнет, не заживает, сочится – возможно инфицирование с которым справится антибактериальная терапия.
В зависимости от техники шовный материал может вообще не накладываться, раны затянутся сами.
Лапароскопия может вызвать появление незначительных выделений по типу кровомазания или очень скудных месячных. Это может продолжаться до двух недель. беспокоиться по этому поводу не нужно. Опасны обильные кровяные влагалищные выделения, что может указывать на внутреннее кровотечение. Это требует немедленного обращения в больницу.
Когда можно забеременеть
Наступит или нет беременность после лапароскопии и когда это случится – зависит от определенных факторов. Здесь учитывается возраст пациентки, диагноз, степень фертильности, наличие соматических патологий, тяжесть состояния, есть ли в анамнезе бесплодие, насколько своевременно была проведена лапароскопия.
| Через какое время произошла беременность (в месяцах) | Примерное количество забеременевших (в процентах) |
| 1 | 20 |
| 3-5 | 20 |
| 6-8 | 30 |
| 9-12 | 15 |
| Более года | 15 |
Наиболее сложно забеременеть женщинам, у которых до лапароскопии были проблемы в репродуктивной сфере. Самые высокие шансы зачать, выносить и родить – после удаления спаек. На протяжении года организм полностью восстановится, будет готов к беременности.
Если этого не произошло, нужно проходить комплексное углубленное обследование. Если лапароскопия проведена по поводу поликистоза яичников, то есть повышенный риск самопроизвольного аборта на ранних сроках.
Если показанием к процедуре была обтурация маточных труб, то в период беременности может развиться плацентарная недостаточность.
Опытные врачи могут корректировать проблемные моменты, поэтому при малейших подозрениях на неправильный ход беременности нужно немедленно обращаться за профессиональной помощью и не тянуть время. А всю гестацию находиться под строгим врачебным наблюдением.
Считается что лапароскопия может провоцировать развитие бесплодия. Но проведение операции квалифицированным врачом с соблюдением международных протоколов сводит возникновение такого последствия почти к нулю.
Само вмешательство никак не влияет на способность к зачатию.
Рекомендации
Чтобы восстановиться как можно лучше, а беременность после лапароскопии протекала благополучно, нужно придерживаться рекомендаций гинеколога:
- Не меньше месяца избегать интимной близости. Затем побеседовать с врачом о возможном планировании беременности. Скорее всего понадобится пройти диагностику которая позволит оценить готовность к зачатию. Если организм еще не полностью восстановился, то назначат корректирующие препараты. После контрольных исследований можно будет выстроить тактику подготовки к беременности.
- Отказаться от еды не только до лапароскопии, но и после нее на целые сутки. В течение трех дней не пить газированные напитки, не есть газообразующую пищу. Разрешаются обезжиренные блюда, бульоны мясные, овощные, нежирная рыба, рисовая каша, легкие супы, сухарики, йогурты. Далее режим питания обговаривается с учетом приготовления к беременности. Может понадобиться особая диета в связи с лишним весом или его недостатком, что мешает забеременеть из-за дефицита микроэлементов и витаминов. Зачастую дополнительно прописываются поливитаминные комплексы. Поэтому нужно следить за массой тела.
- Лапароскопия хоть малоинвазивное, но хирургическое вмешательство. Поэтому нужно забыть на 2-4 недели о физических нагрузках, подъемах тяжести, активном спорте. Возвращаться к занятиям нужно постепенно, желательно под руководством тренера. Если поставлена цель – беременность, то следует беречь себя, советоваться с профессионалами. Для вынашивания ребенка нужен крепкий миометрий (мышечная прослойка матки), также сильные мышцы брюшной стенки. Поэтому совсем отказываться от физической активности нельзя. Но заниматься надо грамотно.
Женщина, стремящаяся к беременности, ее партнер должны отказаться от употребления спиртных напитков, табакокурения. У мужчин алкоголь и курение замедляют сперматогенез на 73%, ослабляют иммунитет.
Должна быть регулярность в сексе. Если при незащищенных регулярных коитусах беременность не наступила в течение 12 месяцев, то ставится первичное (нет детей) или вторичное (есть дети в семье) бесплодие.
Принимать лекарства только с разрешения лечащего врача. Такие препараты, как гормоны или антибиотики могут ухудшить способность к воспроизведению потомства. Поэтому, если была перенесена вирусная инфекция и принимались противовирусные или антибактериальные средства, то нельзя сразу приступать к зачатию.
Нужно советоваться с врачом по поводу сроков, поскольку после болезни организм ослаблен. К тому же многие вирусы могут привести к спонтанному срыву беременности или вызвать у плода хромосомные мутации.
Пациентке будет предложено сдать анализы чтобы убедиться, что нет никаких угроз для будущей беременности и безопасного вынашивания.
Менструальная функция после лапароскопии восстанавливается у всех по-разному, у одних за несколько дней, у других – недель. такие продолжительные задержки считаются нормой и не должны вызывать опасений. Начало менструации зависит во многом от того, по какой причине делалась лапароскопия.
Если были дооперационные нарушения, то потребуется восстанавливающая терапия. После того, как менструация полностью наладится, можно будет планировать беременность. Стандартно советуют подождать три цикла, чтобы попытаться забеременеть.
Этого достаточно при удовлетворительном состоянии здоровья, если нет сопутствующих патологий, осложнений.
Проведение лапароскопии разрешается только:
- в специализированных медучреждениях, имеющих соответствующую лицензию;
- на профессиональном оборудовании;
- в оснащенных операционных блоках.
Осуществлять процедуру может высококвалифицированный хирург-гинеколог, владеющий методикой. Клиника репродукции «АльтраВита» отвечает принятым параметрам согласно международных стандартов.
Для диагностическо-лечебной лапароскопии в медицинском центре используется высокотехнологичная аппаратура. У нас можно пройти лабораторную или аппаратную диагностику.
После операции выдается протокол с врачебным заключением, рекомендациями. Если нужно выписывается больничный лист.
Команда опытных специалистов сделает все возможное, чтобы у женщины наступила и закончилась родами беременность после лапароскопии. К сожалению, не всегда удается сохранить орган.
Например, при прогрессирующей трубной беременности удаляется фаллопиева труба, яичник – при разрыве.
Если после таких случаев не получается зачать, то можно посоветоваться с репродуктологом, чтобы подобрать наиболее эффективную для каждой пары программу ЭКО.
Возвращение маточных труб в прежнее состояние после стерилизации
Трубная перевязка является хирургической процедурой, во время которой фаллопиевы трубы женщины блокируются, обрезаются или запаиваются, во избежание попадания яйцеклетки из яичника в фаллопиевы трубы, в которых происходит оплодотворение сперматозоидами.
Трубная перевязка является высокоэффективной формой контроля рождаемости, которая, практически, необратима. Возвращение маточных труб в прежнее состояние путём повторного соединения обрезанных или запаянных концов труб, является серьёзной хирургической операцией.
Успех операции по восстановлению маточных труб зависит от:
- Метода трубной перевязки, который был применён изначально. Чаще всего восстановлению поддаются трубы, перевязанные методом зажима Хулка, зажима Филши и кольцами Фалопа. Практически не подлежат восстановлению трубы, перевязанные путём электроприжигания.
- Времени. Чем меньше времени прошло с тех пор, как были перевязаны трубы, тем большая вероятность успеха операции по восстановлению труб.
- Состояния труб. Чем больше повреждены трубы, тем меньшая вероятность того, что восстановление будет успешным.
В зависимости от метода перевязки труб и от степени повреждения фаллопиевых труб после перевязки, результативность восстановления труб составляет от 70% до 80%.
Женщины, которым восстановили перевязанные маточные трубы, подвержены риску, который выше среднего, имплантации оплодотворённого яйца в фаллопиевой трубе (внематочная беременность), вместо матки. Такая ситуация может быть угрозой для жизни.
Другие соображения касательно восстановления труб после их перевязки включают:
- Операция занимает несколько часов, и многих женщин госпитализируют, как минимум, на 2 дня.
- Операция стоит более $10 000. Большинство страховых компаний не покрывают стоимость процедуры, также, процедура не относится к правительственным программам США, таким как государственная программа бесплатной помощи неимущим или страхование здоровья военнослужащих.
- Нет гарантии того, что вы сможете забеременеть после восстановления труб.
- Хирурги, обычно, отказываются от проведения операции, если они считают, что шансов не успех нет.
- Отказывают в проведении операции около 50 % женщин, которые требуют восстановления труб.
- Около половины всех женщин, которым была проведена операция по восстановлению труб, могут забеременеть.